Comprender la función de la presión positiva al final de la espiración (PEEP)
- Publicado en:
Comprender la función de la presión positiva al final de la espiración (PEEP)
- Published on:

En esta página

La presión positiva al final de la espiración (PEEP) es un parámetro que puede establecerse en pacientes que reciben ventilación mecánica invasiva o no invasiva (VNI). En un controlador de flujo, como el AquaVENT® FD140i, la PEEP se introduce en el circuito respiratorio a través de una válvula PEEP. Por el contrario, en un ventilador, la PEEP puede ser un valor ajustable (PEEP extrínseca) o una consecuencia involuntaria debida al atrapamiento de aire (PEEP automática). Normalmente, durante la VNI con mascarilla facial y la CPAP, la PEEP oscila entre 5 cmH2O y 8 cmH2O, mientras que la presión de soporte se establece entre 7 cmH2O y 14 cmH2O [1,3].
Qué es la PEEP
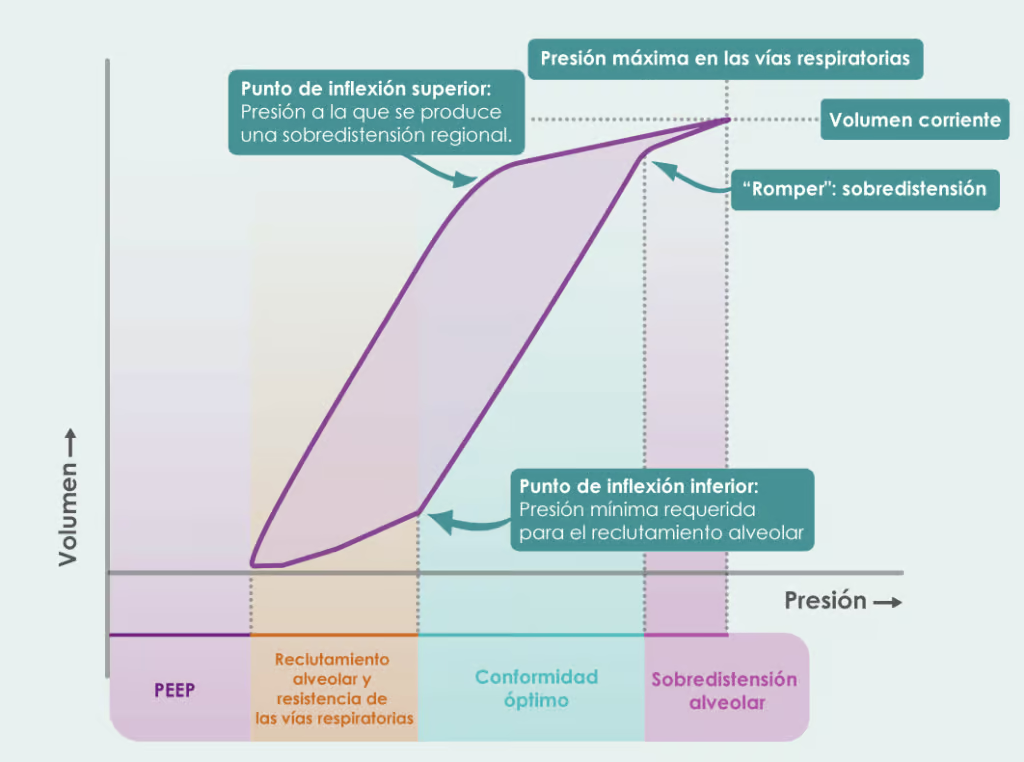
Si definimos la PEEP según las directrices de 2016, la Sociedad Británica del Tórax [2] destaca que esta área de la fisiología puede provocar confusión entre los profesionales sanitarios, y que el método óptimo para establecerla sigue siendo objeto de debate. Explican que la PEEP ayuda a desplazar los pulmones a una parte más flexible de la curva de presión-volumen, lo que significa que los pulmones necesitan menos presión para expandirse, haciendo que la respiración sea más eficiente.
Los pulmones nunca se vacían por completo; retienen algo de aire, lo que se conoce como capacidad residual funcional (CRF) o PEEP intrínseca. Esta presión remanente al final de la espiración evita el colapso pulmonar y ayuda a mantener los alvéolos abiertos. Al inspirar, la presión negativa en el espacio pleural (-5 cmH2O) mantiene un pequeño volumen de aire en los pulmones (+5 cmH2O), lo cual se contrarresta por la presión positiva, manteniendo los pulmones en «estado de reposo» hasta que el diafragma se contrae [4].
Modos de ventilación no invasiva
- Flujo variable con dos niveles de presión (p. ej., BiPAP).
- Flujo continuo con un nivel constante de presión (p. ej., CPAP).
En la terapia BiPAP, se establecen dos parámetros: la presión positiva inspiratoria en las vías aéreas (IPAP) y la presión positiva espiratoria en las vías aéreas (EPAP).
IPAP (presión positiva inspiratoria en las vías aéreas):
- Se aplica durante la inhalación para ayudar a empujar el aire hacia los pulmones, facilitando la inspiración.
- Función principal: fomenta la ventilación, aumenta el volumen corriente y elimina el CO₂.
EPAP (presión positiva espiratoria en las vías aéreas):
- Se aplica durante la espiración, de forma similar a la PEEP, para mantener las vías aéreas abiertas.
- Función principal: reduce el cierre de las vías aéreas, mejora los niveles de oxígeno y evita el colapso alveolar.
Diferencia clave:
- La IPAP ayuda durante la inhalación, reduciendo el esfuerzo y eliminando el CO₂.
- La EPAP facilita la espiración, manteniendo las vías aéreas abiertas y mejorando la oxigenación [6].
Este modo de ventilación es una opción habitual en pacientes con insuficiencia respiratoria hipercápnica, EPOC y trastornos del sueño como la apnea obstructiva del sueño (AOS). Al ferulizar las vías aéreas superiores y asistir a los músculos respiratorios durante la inspiración, la BiPAP reduce el trabajo respiratorio y la disnea [7,8].
La presión positiva continua en las vías aéreas (CPAP) proporciona una presión positiva fija y continua durante todo el ciclo respiratorio. A diferencia de la BiPAP, la CPAP no ayuda a la inhalación, sino que establece una presión constante para evitar el colapso de las vías aéreas y fomentar el volumen pulmonar. La CPAP se administra tradicionalmente mediante un generador de alto flujo, como los sistemas Venturi o los mezcladores de aire/oxígeno, como el AquaVENT® FD140i, que suministra gas fresco a través de una toma de entrada, con una válvula PEEP ajustable en el circuito respiratorio. Su sencillez hace que la CPAP sea una solución rentable en situaciones de emergencia y fácil de utilizar fuera de los cuidados intensivos, ya que no requiere un ventilador [3].
La CPAP se suele utilizar en pacientes con insuficiencia respiratoria hipóxica aguda, neumonía o edema pulmonar, en los que la distensibilidad pulmonar es baja y los pulmones se vuelven rígidos o se llenan de líquido. Esto provoca una ventilación alveolar poco eficaz, lo que significa que los pulmones no pueden intercambiar gases de forma eficaz [9].
La CPAP aumenta la presión de las vías aéreas, mejora la oxigenación arterial, aumenta el volumen pulmonar al final de la espiración y mejora la función cardiaca al reducir la postcarga del ventrículo izquierdo y la precarga del ventrículo derecho, disminuyendo en última instancia el esfuerzo inspiratorio y el trabajo respiratorio [10]. La PEEP continua ayuda a mantener los alvéolos abiertos, evitando el colapso y aumentando el volumen de aire que queda en los pulmones tras la espiración (CRF). Al aumentar la CRF, la CPAP permite que quede más oxígeno en los pulmones entre respiraciones [6].

Conclusión
El equilibrio de los ajustes de la PEEP es fundamental para la atención eficaz del paciente. Una PEEP insuficiente puede provocar niveles bajos de oxígeno o el colapso de las vías aéreas, mientras que una PEEP excesiva puede causar daño pulmonar, atrapamiento de aire, neumotórax y, posiblemente, complicaciones cardiacas como hipotensión o insuficiencia ventricular derecha. [3] Los niveles elevados de PEEP también pueden aumentar la presión intracraneal y contribuir a la retención de líquidos. Dados estos riesgos, es esencial encontrar el ajuste óptimo de PEEP para cada paciente en cuidados intensivos. Estos ajustes suelen basarse en el juicio clínico, sopesando cuidadosamente los peligros de la hiperinsuflación frente a una oxigenación inadecuada. La monitorización continua del paciente es clave para identificar los primeros síntomas de que el tratamiento no funciona, evitar el retraso en la intubación y garantizar una ventilación protectora eficaz. [11]

Abby Lennon
Enfermera clínica asesora, enfermera registrada (RN)
Abby trabaja junto con el equipo de educación clínica para proporcionar apoyo y formación a los profesionales sanitarios utilizando sus conocimientos y experiencia como enfermera diplomada que ha trabajado en salas de cuidados respiratorios y unidades de cuidados intensivos durante los últimos ocho años.
Referencias
- Mora, A.L. and Mora, J.I. (2019). Positive end-expiratory pressure (PEEP). [online] National Library of Medicine. Available at: https://www.ncbi.nlm.nih.gov/books/NBK441904/.
- Davidson, A.C. (2016). BTS/ICS guideline for the ventilatory management of acute hypercapnic respiratory failure in adults. Thorax, 71(Suppl 2), pp.ii1–ii35. doi:https://doi.org/10.1136/thoraxjnl-2015-208209.
- Rosà, T., Menga, L.S., Tejpal, A., Cesarano, M., Michi, T., Sklar, M.C. and Grieco, D.L. (2022). Non-invasive ventilation for acute hypoxemic respiratory failure, including COVID-19. Journal of Intensive Medicine, [online] 3(1). doi:https://doi.org/10.1016/j.jointm.2022.08.006.
- Acosta, P., Santisbon, E. and Varon, J. (2007). ‘The Use of Positive End-Expiratory Pressure in Mechanical Ventilation’. Critical Care Clinics, 23(2), pp.251–261. doi:https://doi.org/10.1016/j.ccc.2006.12.012.
- D.Roth, J.Mayer, W.Schreiber. Acute carbon monoxide poisoning treatment by non‐invasive CPAP‐ventilation, and by reservoir face mask: Two simultaneous cases. American Journal of Emergency Medicine 36, Issue 9.
- The Royal Marsden NHS Foundation Trust. (2020). The Royal Marsden manual of clinical and cancer nursing procedures (10th ed.). Wiley. https://www.rmmonline.co.uk/
- Vargas M, Marra A, Vivona L, Ball L, Marinò V, Pelosi P, Servillo G. Performances of CPAP Devices With an Oronasal Mask. Respir Care. 2018 Aug;63(8):1033-1039. doi: 10.4187/respcare.05930. Epub 2018 May 29. PMID: 29844211.
- Demoule A, Hill N, Navalesi P. Can we prevent intubation in patients with ARDS? Intensive Care Med. 2016 May;42(5):768-771. doi: 10.1007/s00134-016-4323-6. Epub 2016 Mar 23. PMID: 27007110.
- D.Stickle. BiPAP noninvasive ventilation for COPD. Journal for Respiratory Care Practitioners 2018.
- Munshi L, Mancebo J, Brochard LJ. Noninvasive Respiratory Support for Adults with Acute Respiratory Failure. N Engl J Med. 2022 Nov 3;387(18):1688-1698. doi: 10.1056/NEJMra2204556. PMID: 36322846.
- Millington, S.J., Cardinal, P. and Brochard, L. (2022). How I Do It: Setting and Titrating Positive End Expiratory Pressure. Chest, 161(6).